主页 > 新闻中心 > 公司新闻 > 预防出生缺陷第一步,孕前筛查是根本
预防出生缺陷第一步,孕前筛查是根本



“出生缺陷”,即通俗所言之“先天性畸形”,是指婴儿出生前发生的身体结构、功能或代谢异常的现象。
注1:出生缺陷可由染色体畸变、基因突变等遗传因素或环境因素引起,也可由这两种因素交互作用或其他不明原因所致。
注2:出生缺陷通常包括先天畸形、染色体异常、遗传代谢性疾病、功能异常如盲、聋和智力障碍等。


√ 我国是出生缺陷高发国
我国是人口大国,是出生缺陷高发国家。根据2012年9月原卫生部发布的《中国出生缺陷防治报告(2012)》统计,目前我国出生缺陷发生率在5.6%左右,每年新增出生缺陷数约90万例,其中出生时临床明显可见的出生缺陷约有25万例。根据世界卫生组织估计,全球低收入国家的出生缺陷发生率为6.42%,中等收入国家为5.57%,高收入国家为4.72%。
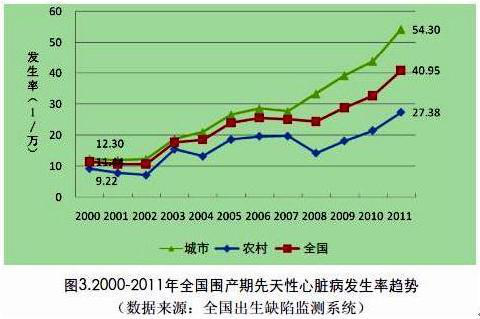
√ 出生缺陷是胚胎死亡和先天残疾的主要原因
出生缺陷是导致早期流产、死胎、围产儿死亡、婴幼儿死亡和先天残疾的主要原因,不但严重危害儿童生存和生活质量,影响家庭幸福和谐,也会造成巨大的潜在寿命损失和社会经济负担。出生缺陷已成为影响人口素质和群体健康水平的公共卫生问题,如不及时采取适当的干预措施,出生缺陷将严重制约我国婴儿死亡率的进一步下降和人均期望寿命的提高。
√ 我国主要的出生缺陷疾病
据统计近20年来,由于环境污染以及基因的变异因素,新生儿出生有缺陷者的发病率有逐渐增高趋势。全国每年新增主要出生缺陷疾病为:先天性心脏病、神经管缺陷、唇裂和腭裂、先天性听力障碍、唐氏综合征、先天性甲状腺功能减低症、苯丙酮尿症。让人痛心的是,目前我国弃婴、弃儿,绝大多数都是这些先天性疾病或肢体残疾的婴儿。
√ 出生缺陷疾病的影响
每年神经管畸形(唇腭裂等)造成的直接经济损失超过2亿元人民币,先天愚型病例的治疗费用每年超过20亿人民币。按照年出生缺陷发生率为5.6%预计出生缺陷总量,2018年全国出生人口预计为1744万人,其中预计出生缺陷总数为98万;而到2020年,出生人口将非常巧合的为2020万人,而预计出生缺陷总数将达到惊人的113万人。

出生缺陷主要有两大原因,一是遗传因素占25%,二是环境因素占10%,而大多数是遗传因素和环境因素相互作用的结果,这两种因素兼并及原因不明占65%。遗传性因素主要包括:
1. 染色体病:先天染色体数目异常或结构畸变而发生的疾病。可来自父母遗传或胚胎发育过程中发生突变。
① 染色体数目异常:包括三体综合症、单体综合症及多倍体、嵌合体。
②染色体结构异常:包括染色体缺失、移位、倒位等。
2. 单基因病:符合孟德尔遗传规律。
3. 多基因病:由遗传和环境多种因素共同决定。如唇腭裂、神经管缺陷、高血压、糖尿病、胃溃疡、精神分裂症等。有一系列因素能影响多基因病风险率的大小。
出生缺陷疾病是多种多样的,其基因突变的类型也很多样,不仅仅是点突变,存在很多特殊突变,如拷贝数变异,倒位,高度重复序列,融合基因等。很多疾病中,特殊突变占主要比例。如特殊突变FMR1 CGG重复(>55)突变导致的脆性X综合征,占比100%;SMN1基因缺失突变约占到了脊肌萎缩症发病原因的95%;血友病A的突变现已发现300多种,包括点突变,小的基因缺失引起轻度FVIII缺乏。终止密码子,大的基因缺失,插入,移位,无义突变等;其中FVIII 内含子倒位突变引起FVIII严重缺乏占比50%以上。CYP21A2融合基因以及基因转换突变等导致的先天性肾上腺皮质增生症;因此,出生缺陷检测或筛查不能只简单的针对点突变。

√ 无治疗手段型
大部分的出生缺陷由于其遗传物质的改变,并无有效的治疗手段,如重型地贫患者,神经肌肉萎缩患者等。
这种类型的出生缺陷可通过早期检测发现疾病。加强对患儿的护理,可对其改善一定的生活质量。对家庭而言,由于有些疾病发病比较晚,待发现患儿病情时,父母可能已错过最佳生育年龄,导致失独。因此父母可考虑再生一个健康宝宝(必要时可通过第三代试管婴儿),做好孕前检查,孕期做好产检及产前诊断。
√ 智力低下型
大部分的染色体微缺失微重复疾病都有不同程度的智力受损的现象,主要表现为中度到重度智力低下、特殊面容等,如21-三体综合征(唐氏),Prader-Willi综合征以及Angelman综合征等。这部分患儿存活时间比较长,平均可达40-50周岁。
目前无有效治疗方法,但语言训练对患儿相当助益。另外,感觉综合疗法也是一种必要的辅助治疗。
√ 只能对症治疗,影响正常生活型
有部分神经系统,肌肉皮肤类的疾病,比如X-性连锁鱼鳞病,Leber遗传性视神经病,进行性眼外肌麻痹等,合并多种临床症状,如皮肤干燥,或视力下降,或眼球运动障碍,渐进性的肌无力等。
可通过临床的一些对症治疗,虽无法根治,但可临床缓解症状,保存自理能力。
√ 出生后干预可正常生活型
① 一些代谢类的遗传病,如苯丙酮尿症,甲基丙二酸血症,肝豆状核变性等,因为维持机体正常代谢所必需的某些由多肽和(或)蛋白组成的酶、受体、载体及膜泵生物合成发生遗传缺陷,导致疾病的产生。
这种类型的出生缺陷可通过减少代谢缺陷造成的毒性物质蓄积、补充正常需要物质、酶或进行基因医疗。大多数遗传代谢病以饮食治疗为主,部分疾患可通过维生素、辅酶等进行治疗。通过对症治疗许多疾患可以得到有效控制,可以正常生活、学习和工作。
② 遗传性耳聋患者,由于耳聋的发生率非常高,中国每年新增的聋儿在6万左右,其中包括50%的迟发性耳聋。
耳聋的干预可根据其临床表型进行选择,如先天性的耳聋患者可及时佩戴人工耳蜗,以免因聋致哑;后天性的耳聋,如彭德莱综合症,是由于基因SLC26A4的突变导致,则需避免剧烈的体育活动,一旦头部受伤,有可能引起听力的突然下降。药物性耳聋可避免服用相关的致聋药物防止耳聋的发生。
所以说,出生缺陷越早发现,越早治疗越好。出生缺陷哪怕早一秒发现进行治疗,效果都优于迟一秒的治疗。
若是能在孕产前提前发现异常的存在,及时干预或终止妊娠,可避免患儿出生。
√ 智力低下型
大部分的染色体微缺失微重复疾病都有不同程度的智力受损的现象,主要表现为中度到重度智力低下、特殊面容等,如21-三体综合征(唐氏),Prader-Willi综合征以及Angelman综合征等。这部分患儿存活时间比较长,平均可达40-50周岁。
目前无有效治疗方法,但语言训练对患儿相当助益。另外,感觉综合疗法也是一种必要的辅助治疗。
√ 只能对症治疗,影响正常生活型
有部分神经系统,肌肉皮肤类的疾病,比如X-性连锁鱼鳞病,Leber遗传性视神经病,进行性眼外肌麻痹等,合并多种临床症状,如皮肤干燥,或视力下降,或眼球运动障碍,渐进性的肌无力等。
可通过临床的一些对症治疗,虽无法根治,但可临床缓解症状,保存自理能力。
√ 出生后干预可正常生活型
① 一些代谢类的遗传病,如苯丙酮尿症,甲基丙二酸血症,肝豆状核变性等,因为维持机体正常代谢所必需的某些由多肽和(或)蛋白组成的酶、受体、载体及膜泵生物合成发生遗传缺陷,导致疾病的产生。
这种类型的出生缺陷可通过减少代谢缺陷造成的毒性物质蓄积、补充正常需要物质、酶或进行基因医疗。大多数遗传代谢病以饮食治疗为主,部分疾患可通过维生素、辅酶等进行治疗。通过对症治疗许多疾患可以得到有效控制,可以正常生活、学习和工作。
② 遗传性耳聋患者,由于耳聋的发生率非常高,中国每年新增的聋儿在6万左右,其中包括50%的迟发性耳聋。
耳聋的干预可根据其临床表型进行选择,如先天性的耳聋患者可及时佩戴人工耳蜗,以免因聋致哑;后天性的耳聋,如彭德莱综合症,是由于基因SLC26A4的突变导致,则需避免剧烈的体育活动,一旦头部受伤,有可能引起听力的突然下降。药物性耳聋可避免服用相关的致聋药物防止耳聋的发生。
所以说,出生缺陷越早发现,越早治疗越好。出生缺陷哪怕早一秒发现进行治疗,效果都优于迟一秒的治疗。
若是能在孕产前提前发现异常的存在,及时干预或终止妊娠,可避免患儿出生。

出生缺陷不仅影响儿童的生命健康和生活质量,而且影响整个国家人口素质和人力资源的健康存量,影响经济社会的可持续发展。为了预防和减少出生缺陷发生,国家提出了出生缺陷的三级干预策略:
Ⅰ级干预:孕前咨询和检查
主要内容包括
①孕前医学检查,是否有适合怀孕的生理基础;
②孕前叶酸与维生素的补充,减少胎儿畸形的发生;
③孕前基因携带者筛查(如脊肌萎缩症等),夫妇如为携带者进行胚胎植入前基因遗传学诊断(PGD) 或怀孕后产前基因检测;
④对不良孕产史夫妇进行染色体检查,如为染色体异常携带者进行胚胎植入前基因筛查(PGS) 或产前染色体(染色体芯片) 检查;
⑤对单基因病患儿及其父母进行相关基因诊断,明确基因缺陷后进行PGD或产前基因诊断,使得出生缺陷阻断于孕前。
Ⅱ级干预:产前检查
即在孕期进行产前筛查和产前诊断,减少出生缺陷儿的出生。
主要内容包括
①染色体病筛查与诊断:染色体病由于其危害大,且无有效的治疗措施,严重影响身心健康,是最严重的出生缺陷。常见技术有染色体病筛查(早孕期孕妇血清+超声筛查、中孕期孕妇血清筛查、胎儿游离DNA染色体非整倍体无创基因检测)、细胞遗传学诊断(染色体核型分析)、分子细胞遗传学诊断(荧光原位杂交技术、染色体芯片技术、MLPA技术)等;
②基因(分子)诊断:出生缺陷的发生不外乎遗传与环境两种因素,或遗传与环境的交互作用,即使主要是环境因素导致的出生缺陷,也存在遗传背景(遗传敏感性),基因检测不仅能对单基因病做出精准的诊断,同样可发现许多环境因素导致的基因突变引发的出生缺陷。目前基因诊断手段主要包括一代、二代测序平台,全外显子测序、全基因组测序、染色体拷贝数检测等;
③超声筛查与影像学诊断: 近十年来影像学技术尤其是超声技术突飞猛进的发展,可诊断出 85%以上的胎儿结构畸形,为出生缺陷Ⅱ级干预提供了最为有效的技术手段。包括胎儿超声心动图检查技术,系统超声筛查、核磁共振(MRI)技术进行胎儿结构畸形检查等。
Ⅲ级干预:新生儿疾病筛查
许多出生缺陷尤其是遗传代谢病如能及早发现,采取有效干预措施,可避免致残,也是出生缺陷Ⅲ级干预最有效的措施之一。
目前可针对先天性甲状腺功能减退症、先天性肾上腺皮质增生症、有机酸代谢病、脂肪酸代谢病、氨基酸代谢病等三十余个病种以及听力障碍进行新生儿疾病筛查,但缺乏多种遗传病的筛查体系。

三级预防中,一级预防是在孕前进行夫妇生理及遗传的检测,配合产前诊断阻断出生缺陷儿的出生,可以从根本上找到出生缺陷的产生的原因并加以控制。生理检测已开展多年,其中的孕前基因携带者筛查是非常关键的,但鲜少开展。
针对扩展性携带者筛查服务(即大众遗传病携带者筛查),2015年ACMG(美国医学遗传学与基因组学会)和ACOG(美国妇产科医师学会)的联合声明给出了以下考虑与建议:
• 对于育龄期女性,携带者筛查最好在妊娠前进行。
• 配子供者在进行其他筛查检测之前,也应进行携带者筛查。
• 妊娠前筛查可以以序贯方式开展,如夫妇一方先筛查,如果任一疾病阳性,其配偶再进行该病的筛查检测;另一策略是夫妇双方同步筛检。
• 在孕期,序贯筛查还是同步筛检,可根据孕周、配偶能否接受检测,当地开展项目的具体情况、以及受检者意愿等因素来决定。同步筛查在检测周期上有优势,有利于进行诊断性检测与生育选择。
• 对于有某种遗传病家族史的患者,需要进行遗传咨询帮助其评估患病风险、家族中的变异,以便选择最为适合的筛查检测。
• 扩展性携带者筛查并不能替代遗传咨询或者家庭风险评估。对于筛查结果为特定遗传病携带者的夫妇,可以推荐其进行诊断性检测。


为了要做真正意义上的携带者筛查,就必须要以低成本完成对多种特殊突变的一并筛查,天昊检验针对备孕或孕早期(孕16周以前)的妇女及其配偶,运用多项自主研发的创新基因检测技术,包括SNPscan®、iMLDR®、CNVplex®、AQ-PLP™、多重荧光PCR、LD-PCR等多项技术组合,针对20种隐性遗传病相关23个基因的449个突变位点进行快速、准确、低成本的筛检和验证,包括点突变、缺失、重复、基因融合、短串联重复突变以及基因倒位突变等,为临床医师提供参考,可有效预防出生缺陷。
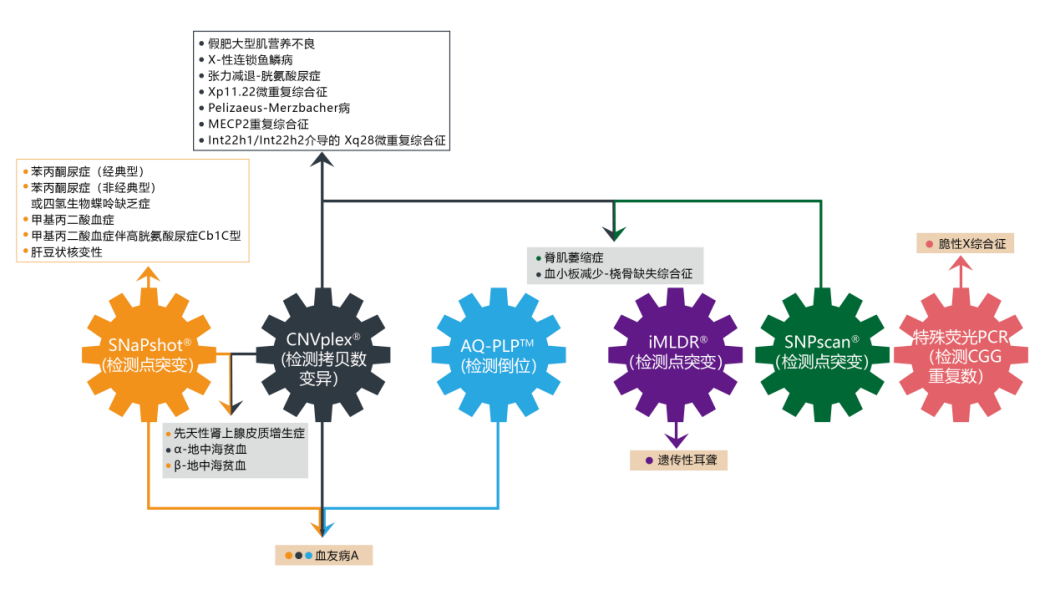
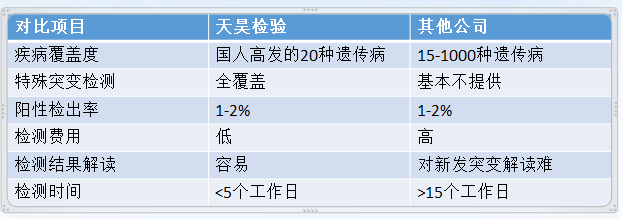
天昊检验隐性遗传病携带者筛查虽基于一代测序平台,针对20种高发遗传病,但结合天昊专利技术,其检出率与基因NGS上百种遗传病阳性检出率几乎一致,因为一些特殊的高发遗传病并非由于点突变造成,NGS对于这类的遗传病无法检测。而天昊用不同的技术平台搭配,以较低成本完成对这些特殊突变的高发遗传病进行检测,提高了隐性遗传病的检出率。
如以下几种疾病:
特殊突变FMR1 CGG重复(>55)突变导致的脆性X综合征新生儿发病率0.4‰~0.67‰。其中男性群体中发病率为1:4000,女性群体中发病率1:6000。脆性X综合征的发病率相当于至少40种发病率是1/10万的低发遗传病。
F8倒位基因突变导致的血友病A发病率1:4000 - 1:5000(活产男婴),相当于至少25种发病率是1/10万的低发遗传病。
CYP21A2融合基因以及基因转换突变等导致的先天性肾上腺皮质增生症的发病率:经典型1.1/10万,非经典型1‰。非经典型先天性肾上腺皮质增生症的发病率相当于100种发病率是1/10万的低发遗传病。
脊肌萎缩症的发病率为1/6000~1/10000,其中SMN1基因缺失突变约占到了脊肌萎缩症发病原因的95%。由SMN1基因缺失突变导致的脊肌萎缩症的发病率相当于约17种发病率是1/10万的低发遗传病。

天昊基因自创立之初坚持以技术创新作为公司发展核心动力,基于目前国际流行的基因检测平台开发了多项创新技术, 其中包括AccuCopy®多重基因拷贝数检测技术,CNVplex®高通量基因拷贝数检测技术,iMLDR®多重SNP及突变分析技术,SNPscan®高通量SNP及突变分析技术,EasyTarget®多重基因片段快速富集技术, SNPseq®超高通量SNP及突变分析技术,CNVseq®超高通量基因拷贝数检测技术等具有国际水平的专利技术,希望通过自主研发的创新技术促进国内基础医学遗传研究以及人类各种疑难疾病的致病机理的探索,同时利用这些技术开发适合临床应用的各类基因检测产品,服务于我国人民大众的健康事业,同时还致力于科研相关试剂的研制与开发工作。
天昊检验广泛布局健康领域、积极开发疾病检测产品,目前主要针对家族性遗传疾病的临床诊断提供全面高效的产品与服务。